Indice
CARDIOPALMO E TACHICARDIE PAROSSISTICHE SOPRAVENTRICOLARI (TPSV) : DIAGNOSI E TRATTAMENTO
Il cardiopalmo rappresenta uno dei sintomi piu’ frequenti in ambito cardiologico. Sebbene tale sintomo sia molto diffuso esistono varie caratteristiche che permettono al Cardiologo di porre una iniziale diagnosi differenziale e proseguire quindi l’iter terapeutico.
Il cardiopalmo rappresenta letteralmente la sensazione soggettiva di palpitazione cardiaca. Tale sintomo può avvenire, quindi, anche in completa assenza di turbe del ritmo, in particolare in soggetti con lievi disturbi d’ansia.
L’EXTRASISTOLIA
Il tonfo al cuore o la sensazione di battito mancato nel petto è, invece, caratteristica del cardiopalmo extrasistolico. All’interno di un ritmo cardiaco regolare si inseriscono alcuni battiti extrasistolici, letteralmente alcuni battiti in piu’ (extra), che alterano la ritmicità e causando variazioni nel riempimento cardiaco e dei vasi, a loro volta, danno vita alla classica sensazione di tonfo. In alcuni casi le extrasistoli possono essere con cadenza frequente o raggruppate in coppie e triplette amplificando la sintomatologia.
Sebbene il cardiopalmo extrasistolico sia tra i sintomi piu’ fastidioso, l’extrasistolia solitamente è un fenomeno benigno ed è legata ad un esaltato automatismo di alcuni parti “foci” all’interno del cuore che saltuariamente si accendono.
La diagnosi di extrasistolia può essere effettuata con un semplice elettrocardiogramma o con una registrazione dinamica secondo Holter delle 24 ore. E’ possibile quindi effettuare ulteriori approfondimenti in base alle caratteristiche ed alla quantità di extrasistoli che solitamente comprendono un ecocardiogramma colordoppler o, in casi particolari, una risonanza magnetica. Tali esami sono volti a identificare una eventuale associazione dell’extrasistolia con una patologia organica sottostante.
La terapia dell’extrasistolia è solitamente farmacologica ed è volta alla riduzione dei sintomi. Quando l’extrasistolia risulta possedere caratteristiche maligne (in termini di depressione della funzione ventricolare cardiaca, la cosidetta tachicardiomiopatia, e di burden extrasistolico) o la sintomatologia è refrattaria alla terapia antiaritmica, dopo attenta valutazione rischio-beneficio, può essere valutato un approccio interventistico con ablazione transcatetere (vedi successivamente).
FIBRILLAZIONE ATRIALE
La sensazione di cardiopalmo aritmico piu’ frequente è legata alla fibrillazione atriale. Essa rappresenta l’aritmia di gran lunga piu’ frequente sopra i 65 anni di età ed è caratterizzata da presenza di polso irregolare e tachifrequente. Il paziente ha la sensazione che il cuore sia “impazzito” a causa dell’elevata frequenza cardiaca associata alla marcata irregolarità. Anche se solitamente tali alterazioni del ritmo sono particolarmente fastidiose non è inusuale il riscontro occasionale e completamente asintomatico della fibrillazione atriale. L’argomento è già stato approfondito in una altra pagina dedicata https://www.cardiologiaoggi.com/cose-fibrillazione-atriale-sintomi-cause-terapia/
TACHICARDIA PAROSSISTICA SOPRAVENTRICOLARE
Il cardiopalmo delle tachicardie parossistiche sopraventricolari è caratteristicamente improvviso (in pieno benessere), spesso preceduto da un tonfo (che testimonia l’innesco da parte di una extrasistole atriale o ventricolare), ad elevata frequenza cardiaca e, dato piu’ importante, assolutamente regolare. Il paziente durante la tachicardia può anche avvertire sintomi di spossatezza, stanchezza o vertigini legate al calo pressorio conseguente La fine, a volte spontanea o favorita da cambi posizionali o manovre vagali come l’inspirazione profonda, avviene solitamente improvvisamente. La sensazione di spossatezza può protrarsi per alcuni minuti fino alla completa regressione.
Le tachicardie parossistiche sopraventricolari piu’ frequenti sono la tachicardia da rientro nodale e la tachicardia da rientro atrioventricolare.
Alla base vi è solitamente un meccanismo per il quale l’impulso elettrico viene condotto in un circuito di rientro anomalo con un significativo incremento della frequenza cardiaca (160-200 bpm).
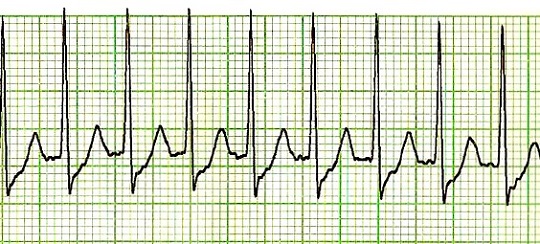
ECG di tachicardia parossistica sopraventricolare
Fondamentale solitamente è l’acquisizione di un elettrocardiogramma a 12 derivazioni durante la tachicardia per poter indirizzare la diagnosi. Sono colpite sostanzialmente tutte le fascie di età con una predilezione per la II-III decade di vita ed il sesso maschile per le tachicardie da rientro atrioventricolare (legate ad una via accessoria anomala, la cosi detta sindrome di Wolf-Parkinson-White WPW) o la IV-V decade ed il sesso feminile per le tachicardie da rientro nodale.
Quando è difficile documentare l’aritmia per la sporadicità del sintomo e la sua brevità,che non consente di recarsi ad effettuare un ECG durante tachicardia, può essere indicato l’impianto di un loop recorder (un registratore ECG da impiantare sottocute con una durata della batteria di circa 3 anni) o uno studio elettrofisiologico (vedi paragrafo ablazione transcatere).
Dopo aver effettuato la diagnosi il paziente va seguito nel tempo. In caso di recidiva dell’aritmia è possibile educare il paziente ha effettuare una manovra vagale, la manovra di Valsalva per provare ad interrompere l’aritmia. In caso contrario è necessario recarsi al Pronto Soccorso. La manovra di Valsalva consiste in una inspirazione profonda seguita dal tentativo di espellere aria ma tenendo naso e bocca tappati e contraendo quindi i muscoli addominali.
In particolare in caso di recidiva è indicata una profilassi antiaritmica o l’ablazione transcatetere. La profilassi antiaritmica ha tuttavia una efficacia modesta e sul lungo termine è solitamente mal tollerata, in particolare in soggetti giovani.
L’ablazione transcatetere delle tachicardie parossistiche sopraventricolari (TPSV) risulta invece avere una efficacia del 95-100% con una percentuali di rischi periprocedurali molto bassa. Allo stato attuale quindi l’approccio interventistico rappresenta la prima scelta per questa categoria di aritmie.
ABLAZIONE TRANSCATETERE DELLE TPSV
Come per altri interventi di ablazione transcatetere, tale tecnica consente di individuare la sede nella quale l’aritmia si genera, confermando la diagnosi clinica ed elettrocardiografica, e tramite l’applicazione di una fonte di energia (solitamente radiofrequenza, piu’ raramente crioenergia) provocare una lesione millimetrica inattivandola.
L’intervento avviene solitamente in anestesia locale nelle sede di introduzione dei cateteri. Gli accessi venosi piu’ comuni sono femorale, succlavio o giugulare. L’accesso arterioso è solitamente femorale. Tramite questi accessi vengono posizionati dei cateteri in posizioni standard all’interno del cuore, tali da registrare l’attività elettrica di alcune zone fondamentali.

Segnali elettrocardiografici derivanti da cateteri endocavitari
Il posizionamento dei cateteri avviene o sotto guida fluoroscopica o grazie a dei sistemi di mappaggio tridimensionale che abbattono significativamente la quantità di radiazioni della procedura. Si procede quindi allo studio elettrofisiologico che prevede la stimolazione delle camere cardiache e la registrazione ed analisi dei potenziali endocavitari.

Posizionamento di cateteri tramite fluoroscopia (a sinistra) e tramite sistemi di mappaggio tridimensionale (a destra).
Si procede poi a stimolare la zona del cuore responsabile dell’aritmia. Una volta individuata la porzione di tessuto esatta, si effettua l’ablazione vera e propria, cioè la bruciatura del miocardio. La procedura è efficace nel momento in cui l’aritmia non è più inducibile. Essendo una procedura molto complessa le complicanze che si possono presentare sono varie e possono essere relative all’accesso, alla tecnica utilizzata, al tipo di aritmia e alle condizioni del paziente. Al termine dell’ablazione viene generalmente ripetuto lo studio elettrofisiologico per verificarne l’efficacia e vengono rimossi tutti gli elettrocateteri. La durata totale della procedura può variare da 1 a diverse ore (a seconda dell’aritmia da trattare). Per la procedura sarà necessario un breve ricovero ospedaliero (1-3 giorni). Qualora fosse necessario intervenire nelle camere sinistre del cuore può essere utilizzato l’approccio transaortico per via retrograda (a partire dall’arteria femorale). Di seguito è riportata l’incidenza delle complicanze maggiori nella popolazione dei pazienti sottoposti ad ablazione di aritmie sopraventricolari riportata nella letteratura medica: Complicanze vascolari 0,4% Danneggiamento del sistema di conduzione 0,1-1,0% Versamento pericardico 0,1% Embolia polmonare 0,2% Scompenso cardiaco 0,1% Morte 0-0,3%.
Contatta l’esperto riguardo a questo argomento
Dr. Pasquale Crea
Cardiologo Aritmologo, esperto in diagnosi e terapia dei disturbi del ritmo cardiaco
Cardiologia con UTIC
Azienda Ospedaliera Universitaria “G. Martino”
Università di Messina.